新冠疫情暴发以后,国家对生物安全问题的重视程度越来越高,目前,生物安全已经上升到国家高度,其已纳入国家安全体系,系统规划国家生物安全风险防控和治理体系建设,全面提高国家生物安全治理能力迫在眉睫。2020年10月17日《中华人民共和国生物安全法》正式发布,自2021年4月15日起施行,其中对于病原微生物实验室生物安全做出了详细的规定。
医院诸多实验室活动会涉及到生物安全问题,尤其是针对新冠病毒核酸检测活动,基本上为目前生物安全要求最高的诊断工作。生物安全对医疗卫生行业的重要性可见一斑,因此,为进一步加强医院实验室生物安全管理工作,2020年10月16日国家卫健委开始牵头组织修订《病原微生物实验室生物安全管理条例》。
一 医院实验室简介
医院很多诊断基于各类实验进行支持活动,这些实验活动一般在检验科和病理科的医学实验室进行,医学实验室活动如涉及生物安全问题,则必须符合相应等级的生物安全实验室标准。
WS/T 422-2014《临床实验室生物安全指南》将“临床实验室”定义为:对取自人体的各种标本进行生物学、微生物学、免疫学、化学、血液免疫学、血液学、生物物理学、细胞学等检验,并为临床提供医学检验服务的实验室。
GB/T 22576-2008《医学实验室质量和能力的专用要求》将“医学实验室”定义为:以为诊断、预防、治疗人体疾病或评估人体健康提供信息为目的,对来自人体的材料进行生物学、微生物学、免疫学、化学、血液免疫学、血液学、生物物理学、细胞学、病理学或其他检验的实验室,实验室可以提供其检查范围内的咨询服务,包括解释结果和为进一步的适当检查提供建议。

上述两个标准的定义对于医学实验室和临床实验室基本相同,医学实验室和临床实验室为同一种实验室。
《病原微生物实验室生物安全管理条例》将“病原微生物实验室”定义为:从事与病原微生物(能够使人或者动物致病的微生物)菌(毒)种、样本有关的研究、教学、检测、诊断等活动的实验室。
病原微生物危害程度分类:根据病原微生物的传染性、感染后对个体或者群体的危害程度,将病原微生物分为四类:
表1 病原微生物的分类
名称
定义
第一类病原微生物
是指能够引起人类或者动物非常严重疾病的微生物,以及我国尚未发现或者已经宣布消灭的微生物。
第二类病原微生物
是指能够引起人类或者动物严重疾病,比较容易直接或者间接在人与人、动物与人、动物与动物间传播的微生物。
第三类病原微生物
是指能够引起人类或者动物疾病,但一般情况下对人、动物或者环境不构成严重危害,传播风险有限,实验室感染后很少引起严重疾病,并且具备有效治疗和预防措施的微生物。
第四类病原微生物
是指在通常情况下不会引起人类或者动物疾病的微生物。
注1:第一类、第二类病原微生物统称为高致病性病原微生物。

医院从事病原微生物实验活动必须在符合相应等级的生物安全实验室内进行。GB50346-2011《生物安全实验室建筑技术规范》将“生物安全实验室”定义为:通过防护屏障和管理措施,达到生物安全要求的微生物实验室和动物实验室。包括主实验室及其辅助用房。

生物安全实验室根据所操作致病性生物因子的传播途径可分为a类和b类。
表2 生物安全实验室的分类
名称
定义
a
指操作非经空气传播生物因子的实验室
b
指操作经空气传播生物因子的实验室
b1
指可有效利用安全隔离装置进行操作的实验室
b2
指不能有效利用安全隔离装置进行操作的实验室
实验室生物安全防护水平分级:根据对所操作生物因子采取的防护措施,将实验室生物安全防护水平分为一级、二级、三级和四级,一级防护水平最低,四级防护水平最高,依据国家相关规定。
表3 生物安全实验室的分类
实验室简称
适用范围
简称
备注
生物安全防护水平为一级的实验室
适用于操作在通常情况下不会引起人类或者动物疾病的微生物。
P1、BSL-1实验室
生物安全防护水平为二级的实验室
适用于操作能够引起人类或者动物疾病,但一般情况下对人、动物或者环境不构成严重危害,传播风险有限,实验室感染后很少引起严重疾病,并且具备有效治疗和预防措施的微生物。
P2、BSL-2实验室
P2+、加强型BSL-2实验室
通过机械通风系统等措施加强实验室生物安全防护要求的实验室
生物安全防护水平为三级实验室
适用于操作能够引起人类或者动物严重疾病,比较容易直接或者间接在人与人、动物与人、动物与动物间传播的微生物。
P3、BSL-3实验室
生物安全防护水平为四级实验室
适用于操作能够引起人类或者动物非常严重疾病的微生物,以及我国尚未发现或者已经宣布消灭的微生物。
P4、BSL-4实验室
其中以BSL-1、BSL-2、BSL-3、BSL-4表示仅从事体外操作的实验室的相应生物安全防护水平。以ABSL-1(Animal Biosafety Level 1, ABSL-1)、ABSL-2、ABSL-3、ABSL-4表示包括从事动物活体操作的实验室的相应生物安全防护水平。
二 新冠肺炎核酸检测PCR实验室
通常医院检验科和病理科等科室使用的实验室为生物安全二级(BSL-2)实验室。但新冠病毒核酸检测用PCR实验室则不同,《医疗机构发热门诊临床实验室能力建设专家共识(2020 版)》说明:对于用于新冠病毒检测的PCR实验室(以下简称“PCR实验室”)选址宜设置在发热门诊内,且建筑标准宜满足加强型医学BSL-2实验室标准。
《医学生物安全二级实验室建筑技术标准》T/CECS 662-2020则对加强型医学BSL-2实验室建筑技术要求进行了规定。《医疗机构临床基因扩增检验实验室工作导则》对PCR实验室布局和流程进行了明确规定。
《关于印发医疗卫生机构检验实验室建筑技术导则(试行)的通知》则对检验实验室建筑技术做出了整体要求。下面结合上述四部规范相关要求和实际建设的PCR实验室案例对建设要点进行梳理。

1 PCR实验室应合理选址和布局
《医疗机构发热门诊临床实验室能力建设专家共识(2020 版)》要求,对于用于新冠病毒检测的PCR实验室应设置在检验科中心实验室和急诊实验室以外的区域,宜在发热门诊区域内,同时,应自成一区,宜设置在建筑的一端。
实验室防护区应包括主实验室、缓冲间、防护服更换间等,辅助工作区应包括清洁衣物更换间、淋浴间等。
PCR实验室平面布局一般可分为 “四区”,即试剂准备区、样本制备区、核酸扩增区和产物分析区。结合实际,可采用集中布置或分散布置形式,并配套设置洗消设施。
当采用实时荧光定量PCR仪时,核酸扩增区和产物分析区可合并为一区。当采用一体化自动化核酸分析设备时,样本制备区、核酸扩增区和产物分析区可合并为一区。
《新型冠状病毒肺炎实验室检测技术指南(第四版)》指出,新冠病毒核酸检测方法主要是实时荧光RT-PCR方法,所以用于新冠病毒检测的PCR实验室可以设置为 “三区”。

图1 “三区”的PCR实验室
2 PCR实验室应合理规划检验人员
动线、标本动线和污物动线
PCR实验室标本制备室的生物安全要求最高,检验人员进入该区域缓冲间前需要在更衣室穿防护服,实验结束后在缓冲间脱掉防护服,因此需要设置更衣室和合理规划进出实验室动线。
为提高效率,咽拭子标本宜设置可直接进入标本制备室的运输动线,同时标本传递口应设置传递窗。
根据《新型冠状病毒感染的肺炎疫情医疗废物应急处置管理与技术指南(试行)》要求,有条件的医疗卫生机构可对肺炎疫情防治过程产生的感染性医疗废物的暂时贮存场所实行专场存放、专人管理,不与其他医疗废物和生活垃圾混放、混装。
因此,针对标本制备室高压灭菌消毒后的污物,应规划污物运输动线和相对独立的暂存间。
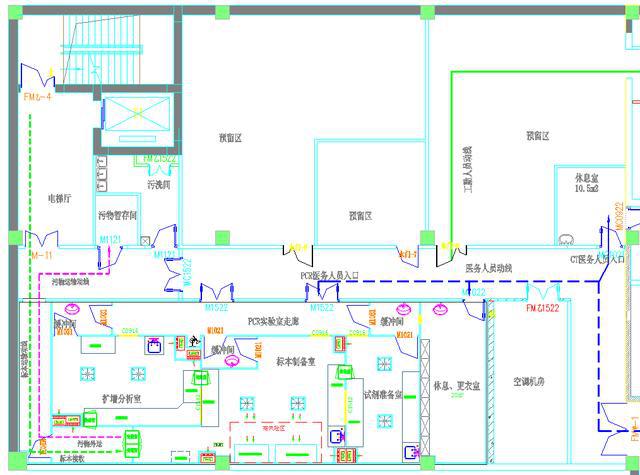
图2 PCR实验室平面图(布局、分区和动线)
3 PCR实验室气流组织应符合定向气流原则
气流组织应有利于室内气流由被污染风险低的空间向被污染风险高的空间流动,最大限度减少室内回流与涡流。通风空调系统应保证各工作区的空气不产生交叉污染。
实验室的空气流向可按照试剂储存和准备区→标本制备区→扩增区→扩增产物分析区进行,防止扩增产物顺空气气流进入扩增前的区域。
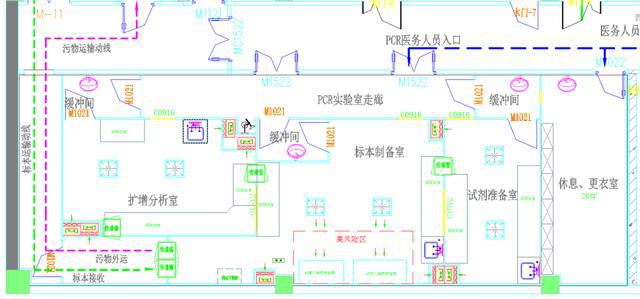
图3 PCR实验室平面图(风险区域划分)
4 试剂准备区为正压
试剂准备区主要进行的操作为贮存试剂的制备、试剂的分装和主反应混合液的制备。因此,该区并不产生污染源,但须确保试剂免受外界污染,该区相对缓冲间和标本制备室应设置为正压。

5 标准制备区要保持负压
标本制备区为实验室核心工作区,其主要进行的操作为临床标本的保存、核酸(RNA、DNA)提取、贮存及其加入至扩增反应管和测定RNA时cDNA的合成。取样时病毒还未灭活,且在取样操作时,容易造成气溶胶扩散。
《新型冠状病毒肺炎防控方案(第七版)》指出,新冠病毒的主要传播途径为经呼吸道飞沫和接触传播,在相对封闭的环境中长时间暴露于高浓度气溶胶情况下存在经气溶胶传播的可能。
因此,为保护人员安全,必须在生物安全柜内操作,防止标本气溶胶的扩散。此后,标本经过灭活处理,使病毒蛋白不再有生理活性,失去感染、致病和繁殖能力,使操作人员在对样本进行检测时相对安全,但是病毒蛋白的基因序列并没有受到影响。
因此,后续操作时主要防止含有病毒核算的气溶胶污染造成“假阳性”现象。因此,该区会产生污染源物,该区对缓冲间和试剂准备室保持负压,负压值小于扩增分析室。

6 扩增分析区负压值最高
扩增分析区主要进行的操作为DNA或cDNA扩增和扩增片段的测定。操作过程中,要防止含病毒核酸的气溶胶通过开门卷吸等途径,扩散出去对试剂与标本造成污染,造成“假阳性”现象。所以扩增分析区对缓冲间和标本制备室应设置保持负压,且该区为实验室负压最大的房间。

7 关于通风系统的设置
对于标本制备室采用的生物安全柜宜设置ⅡA2型生物安全柜,在生物安全柜操作面或其他有气溶胶操作地点的上方附近不应设送风口,不宜设置可开启门的正对面方向。
机械通风系统时应避免交叉污染,排风机应设置在排风管路末端,排风应设置高效过滤器,并通过独立于建筑物其他公共通风系统的管道排出。
PCR实验室宜采用全新风直流式空调通风系统,可降低空调系统“藏毒”风险。各区工作间不应设置可开启外窗,入口应设置缓冲间,当缓冲间的门设置互锁时,应在互锁门的附近设置紧急手动解除互锁开关。应在合适位置设测压孔,并采用密封措施。在入口处宜安装空气压力显示装置,量程应与实验室静压差相匹配。可设置自动报警功能。
表4 加强型医学BSL-2标准PCR实验室主要技术要求和指标
技术要求
指标
通风方式
机械通风,不应自然通风;且不宜使用循环风
缓冲间
应设置
核心工作间相对于相邻区域最小负压(Pa)
不宜小于-10Pa
高效过滤排风
有
高效过滤送风
宜设置
温度(℃)
18~26
相对湿度(%)
30~70
噪声[DB(A)]
≤60
核心工作间平均照度[lx]
≥300
PCR实验室应保证用电的可靠性,用电负荷等级、自动恢复供电时间的确定应符合现行标准规定。离心机电源宜与重要仪器设备分开接线。重要仪器设备应配备不间断电源,当设置不间断电源(UPS)时,工作时间不宜小于30min。标本制备区或者消毒间内需配备压力蒸汽灭菌器以及其他适用的消毒设备,用于穿过的防护服和用过的咽拭子样本瓶等污染物品消毒,因此设计时应预留大功率电源。设置紫外线消毒灯具时,灯具距地1.8~2.2m,控制开关应设置在消毒区域之外,控制开关的面板形式或颜色宜区别于普通照明开关,安装高度宜距地1.8m以上,防止误操作。
PCR实验室应设置紧急喷淋装置和洗眼装置。每个房间的出口处均应设置非手动开关的洗手池(如脚踏式或感应式),给水管不应与卫生器具、实验设备直接连接,应设置空气隔断或倒流防止器,并为后期检修、更换预留条件。